ترجمهی مقاله:
Treatment of Acne Scars Using the Plasma Skin Regeneration (PSR) System
نویسندگان:
Michele J. Gonzalez, William H. Sturgill, E. Victor Ross, and Nathan S. Uebelhoer
چکیده
پیش زمينه و اهداف تحقیق
آسيب های ناشی از آکنه شايع و درمان آنها دشوار است. سیستم بازسازی پوست پلاسما (PSR) یک وسیله جدید است که موجب تخریب و برداشتن لایه رویی پوست (یا اپیدرم) و اصلاح کنترل شده لایه میانی پوست (درم) می شود. تجربه نشان داده است که بازسازی پوست پلاسما (PSR) یک درمان ایمن و موثر برای چین و چروک صورت و ضایعات خوش خیم پوستی است. در این مطالعه، ایمنی و کارآیی PSR در سه حالت تک درمانی[2]، انرژی بالا و دو بار عبور (پاس دوبل)[3]، برای درمان زخم های آکنه مورد بررسی قرار گرفت.
روش ها، ابزارها و طراحی مطالعه
ده نفر از بیماران مبتلا به زخم آکنه با انواع پوست فیتزپاتریک[4] I-III در این مطالعه مورد بررسی قرار گرفتند. تمام بیماران با PSR تک درمانی و انرژی بالا (5/3 تا 4 ژول J) تحت درمان قرار گرفتند. درمان در یک مرکز درمان و به صورت سرپایی انجام شد. 9 نفر از بیماران دوره 6 ماهه پیگیری را تکمیل کردند. سپس با توجه به پرسشنامههایی که به بیماران داده شده بود و ارزیابی پزشکان از عکس های دیجیتال گرفته شده قبل از درمان و طی 3 و 6 ماه پس از درمان، مشخص شد که بهبود مورد نظر انجام شده است.
نتایج و یافته ها
طبق گزارش 34 درصد بیماران، بهبودی زخم آکنه بعد از سه ماه و طبق گزارش 33 درصد، بعد از شش ماه رخ داده است. ارزیابی پزشکان از تصاویر نیز نشان میدهد که 19 درصد بهبودی در 3 ماه و 34 درصد در طی 6 ماه رخ داده است. اپیتلیالیزاسیون مجددا به مدت 4 الی 6 روز پس از درمان انجام شد و هیچ عوارض جانبی جدی برای آن مشاهده نشد.
نتیجه گیری
به نظر می رسد که PSR یک روش درمانی ایمن و موثر و جایگزینی برای درمان زخم های آکنه است. البته مطالعات بیشتری برای اثبات ایمنی و کارایی این دستگاه لازم است.
کلمات کلیدی: بازسازی پوست پلاسما، زخم های آکنه، جوانسازی پوست با روش غیر تخریبی[5]
مقدمه
علیرغم استفاده گسترده از ایزوترتینوئین و سایر روش های درمانی تخریبی آکنه، ایجاد زخم و آلرژی، یکی از مشکلات رایج ی است که متخصصان را با چالش های قابل توجهی در درمان مواجه ساخته است. درمان های مختلفی برای زخم های آکنه یا جای جوش وجود دا که عبارتند از: جراحی (پانچ گرافت، پانچ اکسیزیون، سابسیژن)، تکنیک های جوانسازی (درمابراسیون، درمان با لیزر تخریبی، لایه برداری شیمیایی)، درمان با لیزر غیر تخریبی، پیوند چربی اتولوگ و تزریق پرکننده های پوستی (ژل فیلر). معمولا برای دستیابی به نتایج رضایت بخش، ترکیبی از روش های مختلف مورد نیاز است و هر تکنیک خطرات و عوارض مختلفی را دارد.
سیستم بازسازی پوست پلاسما یک دستگاه جدید است که برای تبدیل گاز نیتروژن به یک ماده با حالت انرژی بالا به نام پلاسما، از رادیوفرکانس (RF) استفاده می کند. پلاسما به وسیله دسته دستگاه بر روی پوست اعمال می شود و انرژی حرارتی را منتقل می کند. این دستگاه بخشی از یا تمام اپیدرم را به پوست غیر قابل رشد تبدیل می کند.
با این حال، برای اپیدرم های سالم، نیز می توان از آن استفاده کرد. بدین طریق که از آن را به عنوان یک پانسمان بیولوژیکی برای تقریبا 2 الی 4 روز پس از درمان در هنگام لایه برداری استفاده می شود. سیستم PSR یک جایگزین برای لیزرهای جوانسازی تخریبی و جزئی (فراکشنال)[6]، و دارای مزایایی از جمله هزینه های کم تر و ایمنی بهتر، است. مطالعات درون بدنی (in vivo) نشان می دهند که PSR می تواند در حین بازسازی کلاژن بدون رنگ دانه های دائمی یا بافت های بی نظم، موجب آسیب حرارتی در درم های پاپیلری شود.
پس از این، سایت های متعددی نشان دادند که چین و چروک های صورت می توانند با این دستگاه به طور ایمن و موثر بهبود یابند. علاوه بر این، نشان داده شده است که PSR برای از بین بردن ضایعات خوش خیم پوستی دارای کارایی مشابه با لیزر دی اکسید کربن (CO2) اما عوارض کمتر است.
درباره کارایی سیستم PSR در درمان زخم های آکنه، اطلاعات محدودی وجود دارد. ما فرض میکنیم که استفاده از سیستم PSR در بهبود زخم های آکنه موثر است و زمان لازم برای بهبودی و تعداد عوارض جانبی آن کم است.
ابزارها و روش ها
شیوه و روش این مطالعه توسط هیئت بررسی و نظارت سازمان ما تایید شده است و مطابق با دستورالعمل و بیانیه صادر شده شهر هلسینکی در سال 1975 است. قبل از درمان، فرم رضایت توسط همه بیماران تکمیل شد.
بیمارانی که در این مطالعه قرار داشتند، دارای یک درجه خفیف از زخم های آکنه صورت آروماتیک بودند و سن آنها 18 ساله یا بیشتر بود. آکنه آنها، یک نوع جوش ساکن بود که تحت کنترل مناسب دارویی قرار داشتند و یا اصلا دارویی دریافت نمی کردند. از جمله عللی که باعث شده بود بیماران دارو مصرف نکنند، عبارتند از: حاملگی و شیردهی، نوع پوستی فیتزپاتریک IV یا بیشتر، سابقه داشتن بیماری عروق کلاژن یا کلوئید، سابقه استفاده از پرکننده یا فیلرهای پوستی یا درمابراسیون، سابقه مصرف رتینوئیدهای خوراکی در 12 ماه گذشته، سابقه استفاده از رتینوئید موضعی در 2 ماه گذشته، عدم توانایی اجتناب از قرار گرفتن در معرض آفتاب در طول دوره پیگیری در مجموع 10 بیمار ثبت نام و درمان شدند.
قبل از درمان، از بیماران عکس گرفته شد. بیماران برای پیشگیری از ابتلا به باکتری و ویروس های مختلف، داروهای سفالکسین 500 میلی گرم BID و آسیکلوویر 400 میلی گرم TID را دریافت کردند. داروهای تجویزی شامل 75 میلی گرم IM مپریدین، 50 میلی گرم IM هیدروکسیزین، 1 الی 2 میلی گرم PO از لورازپام و کرم لیدوکایین 4 درصد موضعی برای 30 تا 45 دقیقه قبل از درمان بودند.
پس از برگزاری جلسه آموزشی یک ساعته توسط محقق اصلی (NSU)، یک متخصص پوست (MJG) بدون داشتن تجربه قبلی با تکنولوژی پلاسما، یک مرتبه درمان را برای هر بیمار انجام داد. اولین پاس از پلاسمای با انرژی بالا (5/3 تا 4 ژول) بر روی پیشانی، دهان و گونه اعمال شد. پس از آن پاس دوم 4 ژول فقط بر روی نواحی آسیب دیده آکنه اعمال شد. یک پوشش ضخیم از پترولآتوم (وازلین) پس از درمان بر روی صورت مالیده شد. به بیماران گفته شد که پس از 24 ساعت، صورت خود را با یک پاک کننده ملایم بشویند و سرکه سفید رقیق را 3 بار در روز به مدت 1 هفته پس از درمان بمالند.
پرسشنامه ها توسط بیماران تکمیل شدند و از بیماران در روز درمان و در 1 هفته، 2 هفته، 1 ماه، 3 ماه و 6 ماه بعد از درمان، عکس گرفته شد. برای نشان دادن واضح زخم های آکنه در قبل از عمل، 3 ماه و 6 ماه بعد، از نورپردازی جانبی در عکسبرداری استفاده شد (شکل1 را ببینید).
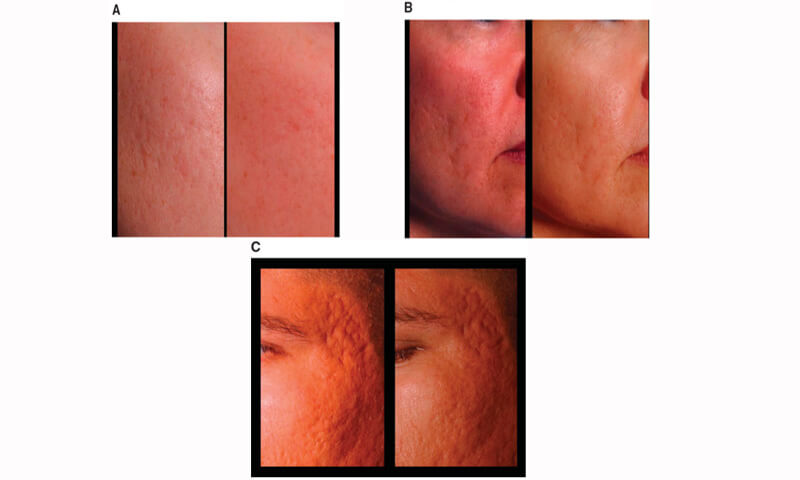
شکل1: عکس های سمت چپ، مربوط به قبل از درمان و عکس های سمت راست مربوط به 6 ماه پس از یک درمان PSR است که نشان دهنده بهبودی اندک در سه بیمار جداگانه با زخم های خفیف (A)، زخم های در حد متوسط (B) و زخم های شدید (C) است.
نتایج
9 نفر از 10 بیمار در تجزیه و تحلیل نهایی شرکت کردند. یکی از بیمار درمان شده که بعد از بررسی 3 ماهه، دیگر مراجعه نکرده بود، در تجزیه و تحلیل نهایی نیز شرکت نکرد.
بلافاصله پس از درمان، از بیماران خواسته شد که میزان درد خود را در مقیاس 0 تا 8 بیان نمایند. میانگین میزان درد گزارش شده توسط بیماران، 6/4 بود که معادل با متوسط یا شدید است (درجه 3 تا 7). همه بیماران گزارش دادند که هرگونه ناراحتی مربوط به انجام این روش، روز بعد از بین خواهد رفت.
عمل لایه برداری دسکوامیشن (Desquamation) معمولا در روز سوم پس از درمان، آغاز شد و با پیگیری 7 روزه کامل شد. بیماران گزارش دادند که لایه برداری در 1 یا 2 روز قبل از معاینه هفتگی آنها یعنی در طی 5 یا 6 روز، تکمیل و انجام شده است. یکی از عوارض رایج در 2 هفته اول پس از درمان، خارش بود که با آنتی هیستامین های خوراکی کنترل شد. همه ضایعات پوستی صورت در معاینات 1 ماهه پس از درمان، به حالت اصلی برگشت کردند و هیچ آسیب یا زخم بافتی جدیدی به وجود نیامده است.
از بیماران خواسته شد که درصد بهبودی زخم های آکنه خود را در 3 و 6 ماه با استفاده از یک مقیاس افزایشی 10 درصدی، بیان نمایند. بیماران بهبود در نواحی پیشانی، گونه راست، چپ و فک و چانه را به طور جداگانه ارزیابی کردند. میانگین این امتیازات در تجزیه و تحلیل مورد استفاده قرار گرفت. میانگین نرخ بهبودی بیماران در 3 ماه، 2/34 درصد بود (محدوده 5 تا 70 درصد) و در 6 ماه، 33 درصد بود (محدوده 5/2 تا 90 درصد). یعنی حداقل امتیاز داده شده، 5/2 و حداکثر امتیاز داده شده از سوی بیماران، 90 بوده است.
هفت نفر از 10 بیمار در مدت 3 ماه از آنها عکس گرفته شد و 9 نفر از 10 نفر عکسبرداری را در طی 6 ماه انجام دادند. عکسهای معاینات بعدی با امتیازات پیش از درمان مقایسه شد و درصد بهبودی نیز توسط یه ارزیابی، بررسی شد (WHS). برای رتبه بندی بهبودی قبل و بعد از عکسبرداری، از مقیاس 6 نقطه ای استفاده شد که بدین شرح است: 0 برای عدم بهبودی، 1 برای بهبودی تا 10 درصد، 2 برای بهبودی تا 30 درصد، 3 برای بهبودی تا 50 درصد، 4 برای بهبوید تا 70 درصد و 5 برای بهبودی تا 90درصد. عکس های 6 ماهه به تصاویر راست و چپ تقسیم شده و به طور جداگانه ارزیابی شند.
میانگین بهبودی در 3 ماه، حدود 19 درصد ارزیابی شد (n ¼ 7؛ محدوده 0 تا 50 درصد). میانگین بهبودی در 6 ماه، حدود 4/34 درصد ارزیابی شد (n ¼ 9؛ محدوده 5 تا 70 درصد). با توجه به امتیازی که هر یک از بیماران به میزان بهبودی خود اعطا کردند، میانگین بهبودی به طور کلی 1/41 درصد شد.
عوارض جانبی ناخواسته در این تحقیق، عبارتند از هیپرپيگمانتاسيون در دو بیمار و عود تبخال در 1 بیمار. هيپرپيگمانتاسيون اولين بار در پيگيري يک ماهه در هر دو بيمار مشاهده شد و شامل تغيير رنگ برنزی در نواحی درمان شده صورت بود. یکی از بیماران دارای پوست نوع II بود که با کرم ضد آفتاب و با پیگیری 6 ماهه درمان شد. بیمار دیگر دارای پوست نوع III بود که با کرم های ضد آفتاب و Tri-Luma تحت درمان قرار گرفت و در طی 3 ماه درمان شد.
به رغم کامل شدن اپیتلیالیزاسیون و پیشگیری کافی، در یکی از بیماران که سابقه زخم های عودکننده داشت، تبخال رخ داد. علائم مذکور، در روز 13ام گزارش شدند، بیمار آیزکلوویر خوراکی را دریافت کرد و علائم در طی 2 روز بر طرف شدند. هیچ بیماری دچار آبریزش یا چرک کردن نواحی درمان شده، نشد و تمام اریتم ها (erythema) تا 1 ماه بعد از درمان به طور کامل حل شدند. هیچ عوارض جانبی جدی در طول دوره پیگیری مشاهده نشد.
بحث و بررسی نتایج
به طور متوسط میانگین میزان بهبودی، 6 ماه پس از یک درمان با قدرت بالا با سیستم PSR ، حدود 41 درصد بود. میزان بهبودی که ما در این مطالعه مشاهده کردیم، به اندازه میزان بهبودی در درمان با لیزر CO2 تخریبی چند پاس[7] نیست و PSR چندین مزیت دارد:
اول اینکه، PSR نسبت به شیوه سنتی وابستگی کمتری به فرد اپراتور دارد. اکثر اثرات نامطلوب شیوه های جوانسازی CO2 و Er: YAG به علت آسیب های حرارتی ناشی از خطا های اپراتور و انتخاب نامناسب تعداد پاس ها است. برای دستیابی به نتایج چشمگیر با استفاده از لیزرهای غیر تخریبی که بدون ایجاد زخم های دایمی یا هایپوپیگمنتیشن، نیاز به تجربه و مهارت های قابل توجه و توانایی تشخیص سطح تخریب است. مطالعه ما نشان می دهد که حتی در PSR های نوع انرژی بالا و پاس دوبل، نیاز است که اپراتور آموزش ببیند تا بهترین بهبود در زخم های آکنه یا جای جوش، اتفاق بیفتد.
بازسازی پلاسما، در مقایسه با تکنیک های تخریبی تهاجمی، یکپارچگی اپیدرم را حفظ می کند که منجر به کاهش آسیب ها و اریتم (قرمز شدگی پوست) و مراقبت از زخم می شود. اکثر بیماران در طی 5 الی 7 روز پس از درمان می توانند به فعالیت های اجتماعی معمول خود برگردند و قرمز شدگی پوست صورت، خطر قابل توجهی به نظر نمی رسد. علاوه بر این، درمان ممکن است در یک محیط اداری انجام شود که موجب کاهش عوارض و ریسک های ناشی از بیحسی عمومی می شود البته ممکن است برای سایر روش های درمانی، بیحسی عمومی ضروری باشد. در نهایت، از آنجا که PSR یک دستگاه پلاسمای نیتروژن مبتنی بر RF است، هیچ اقدامات ایمنی خاصی نظیر عینک محافظ مورد نیاز نیست.
هر درمانی با درد همراه است که می توان از داروهای ضد درد و آنکسیولیتیک استفاده کرد. اما ما متوجه شدیم که درد با استفاده از چیلر خنک کننده هوای مجاز می تواند به خوبی کنترل شود. ما از زمان اتمام مطالعه به بعد، در حین استفاده از PSR به طور منظم از خنک کننده های مجاز (یعنی Zimmer MedizinSystems, Irvine, CA) استفاده میکنیم تا نیاز به داروهای ضد درد را کاهش دهیم.
یکی از بزرگترین مسائل مربوط به جوانسازی پوست با CO2، تأخیر در رخ دادن هيپوپيگمانتاسيون است که می تواند 18 تا 24 ماه پس از درمان، اتفاق بیفتد. با توجه به نتایج تحقیق ما، هيچ گزارشی از رخ دادن هيپوپيگمانتاسيون با تاخير ناشی از سيستم PSR وجود ندارد. در واقع، حتی مطالعه انجام شده درباره استفاده از لیزر CO2 که برای درمان زخم های آکنه انجام شده بود و شامل 60 فرد مبتلا با نوع I-V پوست I-V و زمان پیگیری 18 ماهه بود، هیچ گونه تاخيری در رخ دادن هيپوپيگمانتاسيون مشاهده نشد.
در مقایسه با افرادی که در گذشته این اثر نامطلوب را گزارش داده اند، احتمال اینکه بیماران مبتلا به زخم آکنه، پس از جوانسازی، دچار هيپوپيگمانتاسيون شوند کمتر است. یکی از محدودیت های مطالعه ما این است که بیماران فقط به مدت 6 ماه پیگیری و معاینه شدند، که این مدت زمان برای بررسی مواردی از قبیل در رخ دادن هيپوپيگمانتاسيون، کافی نیست، هرچند ما معتقدیم این یک واقعیت بسیار بعید و غیر ممکن است.
مطالعه ما، بدین گونه بوده است که تغییرات بافتی پوست صورت را در طول زمان و با استفاده از عکاسی قبل و بعد از درمان، ارزیابی کردیم. اگر چه تمام عکس های ما توسط عکاسان حرفه ای در یک استودیو با استفاده از تجهیزات و تکنیک های روشنایی انجام می شود، اما تفاوت های کمی در زاویه قرار گرفتن در معرض نور، وجود دارد. با وجود این، میزان بهبودی ارزیابی شده از روی تصاویر با میزان بهبودی گزارش شده از سوی بیمار، نسبتا سازگار و مشابه بودند. برای اینکه بتوانیم نتایج این مطالعه را تعمیم دهیم،به یک گروه بسیار بزرگتر از بیماران نیاز است.
نتیجه گیری
در این مطالعه آزمایشی، به این نتیجه دست یافتیم که دستگاه PSR، یک دستگاه ایمن و موثر برای درمان زخم های آکنه یا جای جوش در صورت است. این دستگاه، یک اپراتور یکپارچه مستقل است که زمان درمان با آن، یک زمان نسبتا قابل تحمل و کوتاه است. برای کشف پتانسیل تکرار درمان برای دست یابی به مزایای بافتی بیشتر و برای نشان دادن ایمنی و کارآیی بیشتر این دستگاه، نیاز است که در آینده مطالعات بیشتری انجام گیرد.
[horizontal_line style=”2″ margin_top=”5px” margin_bottom=”5px”]

